O termo onicomicose (fungo das unhas dos pés e das mãos) descreve uma infecção fúngica da unha causada por dermatófitos, fungos não-dermatófitos ou leveduras. Existem quatro formas clinicamente distintas de onicomicose. O diagnóstico é baseado no exame com CON, microscopia e histologia. Na maioria das vezes, o tratamento inclui terapia sistêmica e local, recorrendo às vezes à remoção cirúrgica.
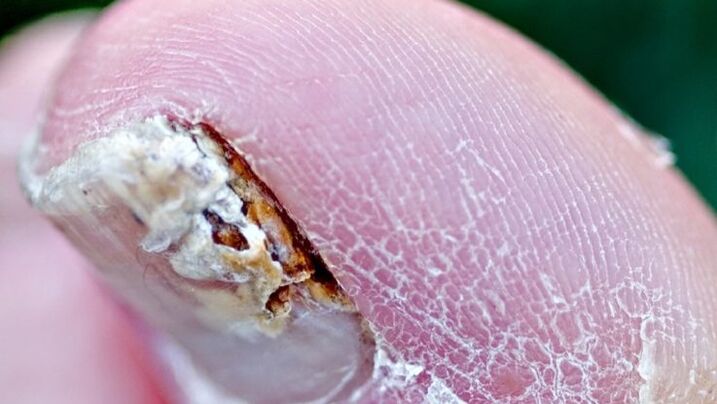
Fatores que contribuem para fungos nas unhas
- Aumento da sudorese (hiperidrose).
- Insuficiência vascular. Violação da estrutura e tônus das veias, principalmente das extremidades inferiores (típica da onicomicose das unhas dos pés).
- Idade. A incidência da doença em humanos aumenta com a idade. Em 15-20% da população, a patologia ocorre aos 40-60 anos de idade.
- Doenças dos órgãos internos. Perturbação dos sistemas nervoso, endócrino (na maioria das vezes a onicomicose ocorre em pessoas com diabetes) ou imunitário (imunossupressão, em particular infecção pelo VIH).
- Uma grande massa ungueal, que consiste em uma lâmina ungueal espessa e o conteúdo abaixo dela, pode causar desconforto ao usar sapatos.
- Traumatização. Trauma ou lesão constante na unha e falta de tratamento adequado.
Prevalência da doença
Onicomicose– a doença ungueal mais comum, que é a causa de 50% de todos os casos de onicodistrofia (destruição da lâmina ungueal). Afecta até 14% da população e tanto a prevalência da doença nos idosos como a incidência global estão a aumentar. A incidência de onicomicose em crianças e adolescentes também está aumentando; a onicomicose é responsável por 20% das infecções por dermatófitos em crianças.
O aumento da prevalência da doença pode estar associado ao uso de sapatos apertados, ao aumento do número de pessoas em terapia imunossupressora e ao uso crescente de vestiários públicos.
A doença ungueal geralmente começa com tinea pedis antes de se espalhar para o leito ungueal, onde a erradicação é difícil. Esta área serve como reservatório para recidivas locais ou propagação da infecção para outras áreas. Até 40% dos pacientes com onicomicose nos dedos dos pés apresentam infecções cutâneas combinadas, mais frequentemente tinea pedis (cerca de 30%).
O agente causador da onicomicose
Na maioria dos casos, a onicomicose é causada por dermatófitos, sendo T. rubrum e T. interdigitale os agentes causadores da infecção em 90% de todos os casos. T. tonsurans e E. floccosum também foram documentados como agentes etiológicos.
Leveduras e organismos não dermatófitos, como Acremonium, Aspergillus, Fusarium, Scopulariopsis brevicaulis e Scytalidium, são a fonte de onicomicose dos dedos dos pés em aproximadamente 10% dos casos. É interessante notar que as espécies de Candida são os agentes causadores de 30% dos casos de onicomicose dos dedos, enquanto fungos não-dermatófitos não são encontrados nas unhas afetadas.
Patogênese
Os dermatófitos possuem uma ampla gama de enzimas que, atuando como fatores de virulência, garantem a adesão do patógeno às unhas. O primeiro estágio da infecção é a adesão à queratina. Devido à maior decomposição da queratina e à liberação em cascata de mediadores, desenvolve-se uma reação inflamatória.

Os estágios da patogênese da infecção fúngica são os seguintes.
Adesão
Os fungos superam várias linhas de defesa do hospedeiro antes que as hifas comecem a sobreviver nos tecidos queratinizados. A primeira é a adesão bem-sucedida dos artroconídios à superfície dos tecidos queratinizados. As primeiras linhas inespecíficas de defesa do hospedeiro incluem ácidos graxos no sebo, bem como colonização bacteriana competitiva.
Vários estudos recentes examinaram os mecanismos moleculares envolvidos na adesão de artroconídios a superfícies queratinizadas. Foi demonstrado que os dermatófitos usam seletivamente suas reservas proteolíticas durante a adesão e a invasão. Algum tempo após a adesão, os esporos germinam e passam para o próximo estágio - invasão.
Invasão
A traumatização e a maceração são ambientes favoráveis à penetração de fungos. A invasão dos elementos germinativos do fungo termina com a liberação de diversas proteases e lipases, em geral, diversos produtos que servem de nutrientes para os fungos.
Reação do proprietário
Os fungos enfrentam múltiplas barreiras protetoras no hospedeiro, como mediadores inflamatórios, ácidos graxos e imunidade celular. A primeira e mais importante barreira são os queratinócitos, que são encontrados por elementos fúngicos invasores. O papel dos queratinócitos: proliferação (para aumentar a descamação das escamas córneas), secreção de peptídeos antimicrobianos, citocinas antiinflamatórias. Assim que o fungo penetra mais profundamente, mais e mais mecanismos inespecíficos de proteção são ativados.
A gravidade da resposta inflamatória do hospedeiro depende do estado imunológico, bem como do habitat natural dos dermatófitos envolvidos na invasão. O próximo nível de defesa é uma reação de hipersensibilidade do tipo retardado, causada pela imunidade mediada por células.
A resposta inflamatória associada a esta hipersensibilidade está associada à destruição clínica, enquanto um defeito na imunidade mediada por células pode levar a uma infecção fúngica crónica e recorrente.
Apesar das observações epidemiológicas indicarem uma predisposição genética para infecções fúngicas, não existem estudos moleculares comprovados.
Quadro clínico e sintomas de danos nas unhas dos pés e das mãos
Existem quatro formas clínicas características de infecção. Estas formas podem ser isoladas ou incluir diversas formas clínicas.
Onicomicose subungueal distal-lateral
É a forma mais comum de onicomicose e pode ser causada por qualquer um dos patógenos listados acima. Começa com a invasão do patógeno no estrato córneo do hiponíquio e no leito ungueal distal, resultando em uma opacificação esbranquiçada ou amarelo-acastanhada da extremidade distal da unha. A infecção então se espalha proximalmente pelo leito ungueal até a face ventral da lâmina ungueal.
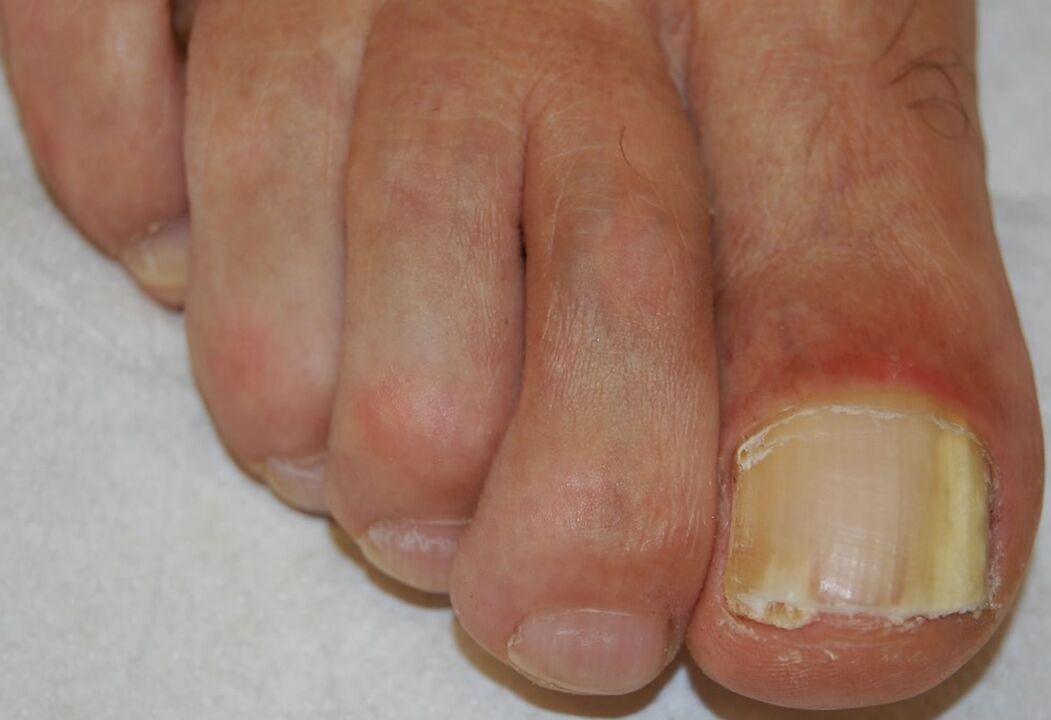
A hiperproliferação ou diferenciação prejudicada no leito ungueal como resultado da resposta à infecção causa hiperqueratose subungueal, enquanto a invasão progressiva da lâmina ungueal leva ao aumento da distrofia ungueal.
Onicomicose subungueal proximal
Ocorre como resultado de infecção da prega ungueal proximal, principalmente pelos organismos T. rubrum e T. megninii. Clínica: turvação da parte proximal da unha com tonalidade branca ou bege. Esta opacificação aumenta gradativamente e envolve toda a unha, eventualmente levando à leuconíquia, onicólise proximal e/ou destruição de toda a unha.
Pacientes com onicomicose subungueal proximal devem ser examinados para infecção pelo HIV, uma vez que esta forma é considerada um marcador desta doença.
Onicomicose superficial branca
Ocorre devido à invasão direta da lâmina ungueal dorsal e aparece como manchas brancas ou amarelas foscas e bem definidas na superfície da unha. Os patógenos são geralmente T. interdigitale e T. mentargophytes, embora fungos não dermatófitos como Aspergillus, Fusarium e Scopulariopsis também sejam patógenos conhecidos desta forma. As espécies de Candida podem invadir o hiponíquio do epitélio e eventualmente infectar a unha ao longo de toda a espessura da lâmina ungueal.
Onicomicose por Candida
Danos à lâmina ungueal causados por Candida albicans são observados exclusivamente na candidíase mucocutânea crônica (uma doença rara). Geralmente todas as unhas são afetadas. A lâmina ungueal engrossa e adquire vários tons de cor amarelo-marrom.
Diagnóstico de onicomicose
Embora a onicomicose seja responsável por 50% dos casos de distrofia ungueal, é aconselhável obter confirmação laboratorial do diagnóstico antes de iniciar medicamentos antifúngicos sistêmicos tóxicos.
O estudo das massas subungueais com KOH, a análise cultural do material da lâmina ungueal e das massas subungueais em ágar Sabouraud dextrose (com e sem aditivos antimicrobianos) e a coloração de recortes de unhas pelo método PAS são os métodos mais informativos.
Estude com CON
É um teste padrão para suspeita de onicomicose. Porém, muitas vezes dá resultado negativo mesmo com alto índice de suspeita clínica, e a análise cultural do material ungueal em que foram encontradas hifas durante o estudo com CON é muitas vezes negativa.
A maneira mais confiável de minimizar resultados falsos negativos devido a erros de amostragem é aumentar o tamanho da amostra e repetir a amostragem.
Análise cultural
Este exame laboratorial determina o tipo de fungo e determina a presença de dermatófitos (organismos que respondem aos medicamentos antifúngicos).
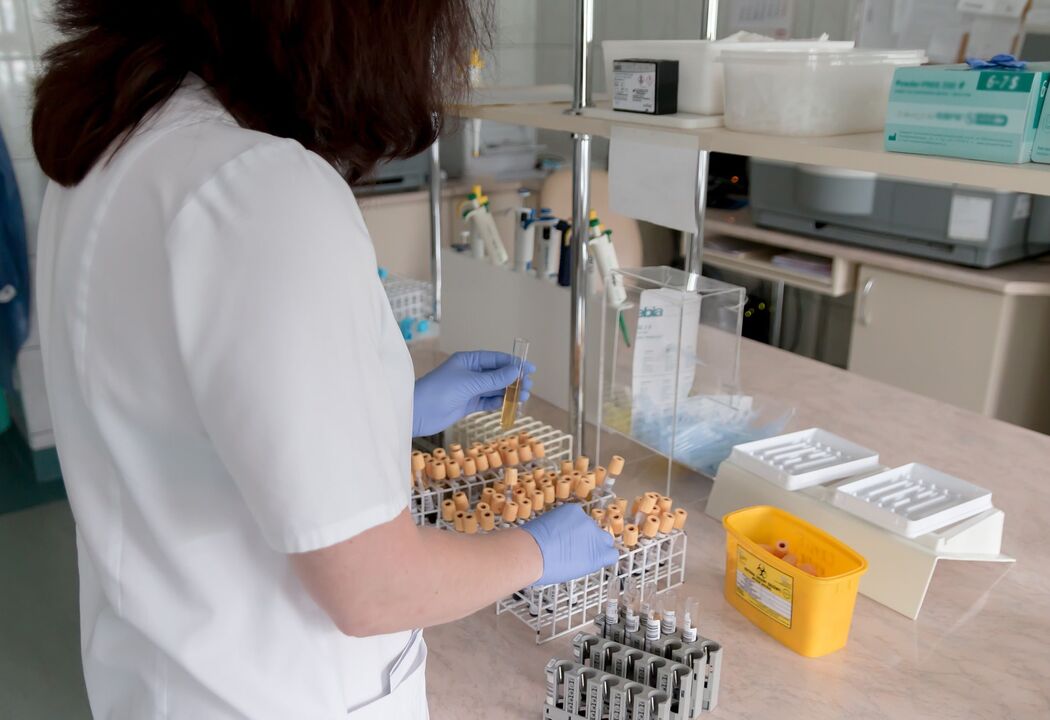
Para distinguir patógenos de contaminantes, são oferecidas as seguintes recomendações:
- se o dermatófito for isolado em cultura, é considerado patógeno;
- Os fungos não-dermatófitos ou organismos de levedura isolados em cultura são relevantes apenas se hifas, esporos ou células de levedura forem observados ao microscópio e o crescimento ativo recorrente do patógeno do fungo não-dermatófito for observado sem isolamento.
Análise cultural, PAS - o método de coloração de recortes de unhas é o mais sensível e não requer espera de resultados por várias semanas.
Exame anatomopatológico
Durante o exame anatomopatológico, as hifas localizam-se entre as camadas da lâmina ungueal, paralelas à superfície. Na epiderme podem ser observadas espongiose e paraqueratose focal, além de reação inflamatória.
Na onicomicose branca superficial, os microrganismos são encontrados superficialmente na parte posterior da unha, exibindo um padrão de seus "órgãos perfurantes" únicos e elementos hifas modificados chamados "folhas mordidas". Na onicomicose por Candida, é observada invasão de pseudo-hifas. O exame histológico da onicomicose ocorre com corantes especiais.
Diagnóstico diferencial de onicomicose
| Provavelmente | Às vezes provável | Raramente encontrado |
|---|---|---|
|
|
Melanoma |
Métodos de tratamento para fungos nas unhas
O tratamento do fungo ungueal depende da gravidade da lesão ungueal, da presença de tinea pedis associada e da eficácia e dos potenciais efeitos colaterais do regime de tratamento. Se o envolvimento ungueal for mínimo, a terapia localizada é uma decisão racional. Quando combinada com dermatofitose dos pés, principalmente no contexto do diabetes mellitus, é imprescindível a prescrição de terapia.
Medicamentos antifúngicos tópicos
Em pacientes com envolvimento distal da unha ou contraindicações para terapia sistêmica, recomenda-se terapia local. No entanto, devemos lembrar que apenas a terapia local com agentes antifúngicos não é suficientemente eficaz.
Ganha cada vez mais popularidade um verniz do grupo das oxipiridonas, que é aplicado diariamente durante 49 semanas, a cura micológica é alcançada em cerca de 40% dos pacientes e a limpeza das unhas (cura clínica) em 5% dos casos de onicomicose leve ou moderada causada por dermatófitos .
Apesar de sua eficácia muito menor em comparação aos antifúngicos sistêmicos, o uso local do medicamento evita o risco de interações medicamentosas.
Outro medicamento, desenvolvido especialmente na forma de esmalte, é usado 2 vezes por semana. É representante de uma nova classe de antifúngicos, derivados da morfolina, ativos contra leveduras, dermatófitos e fungos causadores de onicomicose.
Este produto poderá apresentar maiores taxas de cura micológica em relação ao verniz anterior; no entanto, são necessários estudos controlados para determinar uma diferença estatisticamente significativa.
Medicamentos antifúngicos para administração oral
Um medicamento antifúngico sistêmico é necessário em casos de onicomicose envolvendo a área da matriz, ou se for desejado um tratamento mais curto ou uma maior chance de eliminação e cura. Ao escolher um medicamento antifúngico, deve-se primeiro levar em consideração a etiologia do patógeno, os potenciais efeitos colaterais e o risco de interações medicamentosas em cada paciente.
Um medicamento do grupo das alilaminas, que tem efeito fungistático e fungicida contra dermatófitos, o Aspergillus, é menos eficaz contra Scopulariopsis. O produto não é recomendado para onicomicose por Candida porque apresenta eficácia variável contra espécies de Candida.
Uma dose padrão de 6 semanas é eficaz para a maioria das injeções nas unhas dos pés, enquanto um mínimo de 12 semanas é necessário para as injeções nas unhas dos pés. A maioria dos efeitos colaterais está relacionada a problemas do sistema digestivo, incluindo diarreia, náusea, alterações no paladar e aumento das enzimas hepáticas.
Os dados indicam que um regime de dosagem contínua de 3 meses é atualmente a terapia sistêmica mais eficaz para a onicomicose das unhas dos pés. A taxa de cura clínica em vários estudos é de aproximadamente 50%, embora as taxas de tratamento sejam mais elevadas em pacientes com mais de 65 anos de idade.
Medicamento do grupo dos azóis que tem efeito fungistático contra dermatófitos, bem como fungos e leveduras não dermatófitos. Regimes seguros e eficazes incluem dosagem diária por pulso durante uma semana por mês ou dosagem diária contínua, ambas exigindo dois meses ou dois ciclos de terapia para unhas e pelo menos três meses ou três pulsos.
Em crianças, o medicamento é administrado individualmente dependendo do peso. Embora o medicamento tenha um espectro de ação mais amplo do que seu antecessor, estudos mostraram uma taxa de cura significativamente menor e uma taxa de recaída mais alta.
Níveis elevados de enzimas hepáticas ocorrem em menos de 0, 5% dos pacientes durante a terapia e voltam ao normal dentro de 12 semanas após a interrupção do tratamento.
Medicamento que atua fungistaticamente contra dermatófitos, alguns fungos não-dermatófitos e espécies de Candida. Este medicamento geralmente é tomado uma vez por semana durante 3 a 12 meses.
Não existem critérios claros para monitoramento laboratorial de pacientes que recebem os medicamentos acima. Faz sentido realizar um hemograma completo e testes de função hepática antes do tratamento e 6 semanas após o início do tratamento.
Um medicamento do grupo grisan não é mais considerado terapia padrão para onicomicose devido ao longo curso de tratamento, potenciais efeitos colaterais, interações medicamentosas e taxas de cura relativamente baixas.
Os regimes de terapia combinada podem produzir taxas de depuração mais elevadas do que a terapia sistêmica ou tópica isoladamente. A ingestão de um medicamento alilamina em combinação com a aplicação de um verniz de morfolina resulta em cura clínica e um resultado negativo no teste micológico em aproximadamente 60% dos pacientes, em comparação com 45% dos pacientes que recebem apenas um medicamento antifúngico alilamina sistêmico. No entanto, outro estudo não mostrou nenhum benefício adicional ao combinar um agente alilamina sistêmico com uma solução de um medicamento oxipiridona.
Outras drogas
A atividade fungicida demonstrada in vitro para timol, cânfora, mentol e óleo de Eucalyptus citriodora indica o potencial para estratégias terapêuticas adicionais no tratamento da onicomicose. Uma solução alcoólica de timol pode ser usada na forma de gotas na lâmina ungueal e na hiponíquia. O uso de preparações locais com timol para unhas leva à cura em casos isolados.
Cirurgia
As opções finais de tratamento para casos resistentes ao tratamento incluem a remoção cirúrgica da unha com uréia. Para remover mais massas esfareladas da unha afetada, são usadas pinças especiais.
Muitos médicos acreditam que o principal e primeiro método de tratamento de fungos nas unhas é a remoção mecânica da unha. Na maioria das vezes, recomenda-se a remoção cirúrgica da unha afetada e, menos frequentemente, a remoção com adesivos ceratolíticos.
Métodos tradicionais na luta contra fungos nas unhas
Apesar do grande número de receitas populares diferentes para a remoção de fungos nas unhas, os dermatologistas não recomendam escolher esta opção de tratamento e começar com um "diagnóstico caseiro". É mais sensato iniciar a terapia com medicamentos locais que foram submetidos a ensaios clínicos e comprovadamente eficazes.
Curso e prognóstico
Sinais de mau prognóstico são dor que aparece devido ao espessamento da lâmina ungueal, adição de uma infecção bacteriana secundária e diabetes mellitus. A maneira mais benéfica de reduzir a probabilidade de recaída é combinar métodos de tratamento. A terapia para onicomicose é um longo caminho que nem sempre leva à recuperação completa. Porém, não se esqueça que o efeito da terapia sistêmica é de até 80%.
Prevenção
A prevenção incluiuma série de eventos, graças ao qual você pode reduzir significativamente a porcentagem de infecção por onicomicose e reduzir a probabilidade de recaída.
- Desinfecção de itens pessoais e públicos.
- Desinfecção sistemática de calçados.
- Tratamento de pés, mãos, dobras (em condições favoráveis - localização preferida) com antifúngicos locais com recomendação de um dermatologista.
- Se o diagnóstico de onicomicose for confirmado, é necessária consulta médica para acompanhamento a cada 6 semanas e após o término da terapia sistêmica.
- Se possível, a cada visita ao médico deve-se higienizar as lâminas ungueais.
Conclusão
A onicomicose (fungo das unhas das mãos e dos pés) é uma infecção causada por vários fungos. Esta doença afeta a lâmina ungueal dos dedos das mãos ou dos pés. Ao fazer o diagnóstico, examine toda a pele e unhas, além de excluir outras doenças que simulem a onicomicose. Se houver alguma dúvida sobre o diagnóstico, este deve ser confirmado por cultura (de preferência) ou por exame histológico de recortes de unhas seguido de coloração.
A terapia inclui remoção cirúrgica, medicamentos locais e gerais. O tratamento da onicomicose é um processo longo que pode durar vários anos, portanto você não deve esperar a recuperação "de um comprimido". Se você suspeitar de fungos nas unhas, consulte um especialista para confirmar o diagnóstico e prescrever um plano de tratamento individual.
























